当センターはかつて別々の診療科で行われていた男女の不妊部門を統合し、生殖医療センターとして2012年4月に新設されました。そのため、お一人での受診はもちろん、カップルお二人ともの治療が同一施設で可能です。一組でも多くのカップルに赤ちゃんが授かるようにスタッフ一同邁進しております。
私たち生殖医療センター婦人科部門では、一般不妊治療から高度生殖医療まで、検査結果、治療段階に合わせて最適な方法を選択しつつ診療を行っています。
まず初めに不妊の原因を検索するための検査を行い、前医からの検査結果や治療歴なども参照し、治療すべき異常を検索します。女性不妊を引き起こす婦人科的疾患(子宮内膜症、骨盤内癒着、多嚢胞性卵巣症候群、粘膜下筋腫、子宮内膜ポリープ、子宮中隔等)が疑われる場合は当院の婦人科と連携して、腹腔鏡手術や子宮鏡手術などを行います。男性不妊を引き起こす精子の異常などが見つかった場合には、当センター泌尿器科を受診していただきカップルでの不妊治療を行っていきます。

風疹抗体検査、ワクチン接種については、自治体より補助が出ます。風疹抗体検査、麻疹風疹混合ワクチン(MRワクチン)接種をご希望される方はお住いの自治体へお問い合わせ下さい。当院での抗体検査、MRワクチン接種も可能ですが補助は出ず、自費となります。
不妊の検査で異常が見つからない、または軽微な場合は、一般不妊治療としてタイミング指導、人工授精や排卵誘発剤の投与を行います。
排卵日を特定し、もっとも妊娠の可能性が高い排卵直前に性交を持つ方法です。超音波で卵胞の大きさから排卵日を特定します。また、良好な卵を育てるために排卵誘発剤の内服(クロミフェン療法)や、注射を行う(hMG-hCG療法)こともあります。更に着床を促し、黄体機能を維持するため黄体ホルモンを補充される場合があります。
排卵に合わせて、子宮口からチューブを入れ精子を注入する方法です。
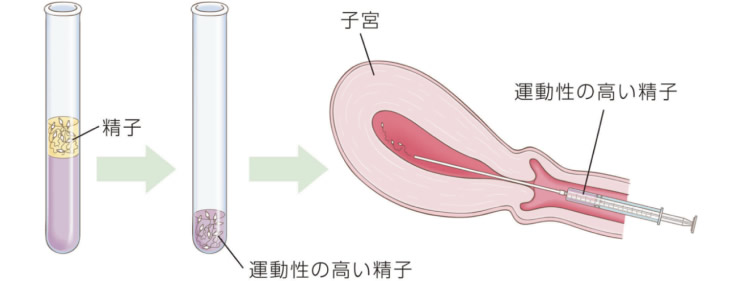
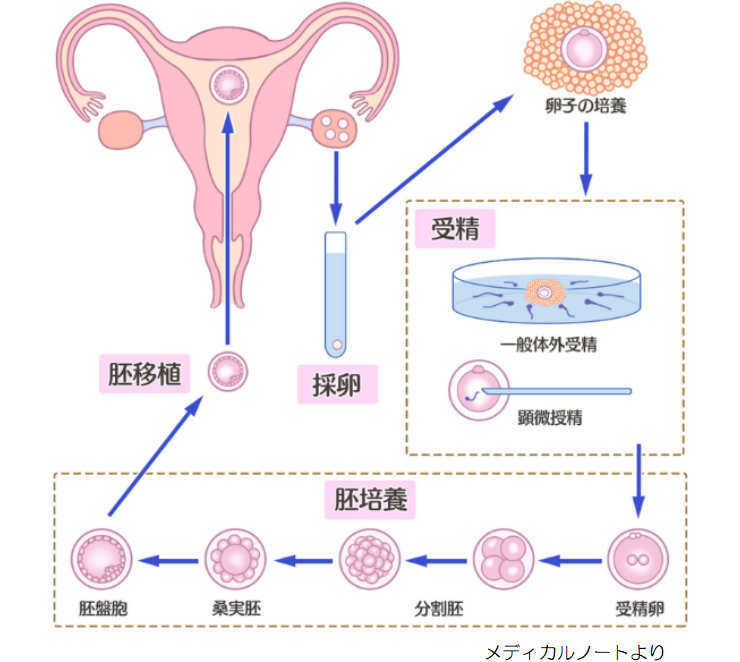
一般不妊治療では妊娠の可能性がないか極めて低いと判断されたご夫婦を対象に生殖補助医療(体外受精・顕微授精・胚移植・胚凍結)を行っています。
予定した日程でより多くの卵子を採卵できるように排卵誘発(調節卵巣刺激)を行う方法を原則としていますが、症例により排卵誘発剤をほとんど使用せず(低刺激)に採卵を行う方法も行っています。採卵は原則、静脈麻酔下で行いますが、この場合採卵後3〜4時間の安静が必要です。
体外へ卵子を取り出し、卵子と精子をシャーレの中で一緒にして受精させ、受精卵を子宮に戻す方法です。
通常の体外受精では受精の可能性が低いと判断される場合に行う、1個の精子を卵子の中に注入して受精させる方法です。高度の乏精子症・受精障害に対して行います。無精子症には、生殖医療センター泌尿器科において精巣内精子回収術を行って採取された精子を用いることも可能です。
胚のグレードや数によって胚移植の時期を決定し、採卵後2~3日培養した「初期胚」または5~6日培養した「胚盤胞」を移植します。細いチューブを使って良好胚を子宮に戻します。
移植する胚以外に質の良い胚がある場合、卵巣過剰刺激症候群により採卵周期で妊娠が成立すると危険と判断された場合などには胚凍結を行います。液体窒素に保存し、次周期以降に「融解胚移植」を予定します。
*費用
年齢・回数の制限の範囲内で保険適用となります。しかし、保険適用の条件を満たしている方でも、一部の処置については保険診療外となります。先進医療として承認されている治療(タイムラプスインキュベーターによる胚培養・着床障害に対する子宮内膜スクラッチなど)については保険診療と混合診療が可能ですが、それ以外の保険適用外の診療(着床不全に対するタクロリムス投与、不動精子に対するペントキシフィリンなど)を含む場合、一連の生殖補助医療のすべてが自費診療となります。着床前診断に関しても保険適用・先進医療が認められていないため、これを目的とした生殖補助医療はすべて自費診療となります。ただし、今後先進医療として承認されれば混合診療が可能となります。年齢・回数については、胚移植の実施に向けた一連の生殖補助医療の診療過程の開始日の女性の年齢が43歳未満であれば保険診療になります(40歳未満である場合は6回、40歳以上43歳未満である場合は3回)。
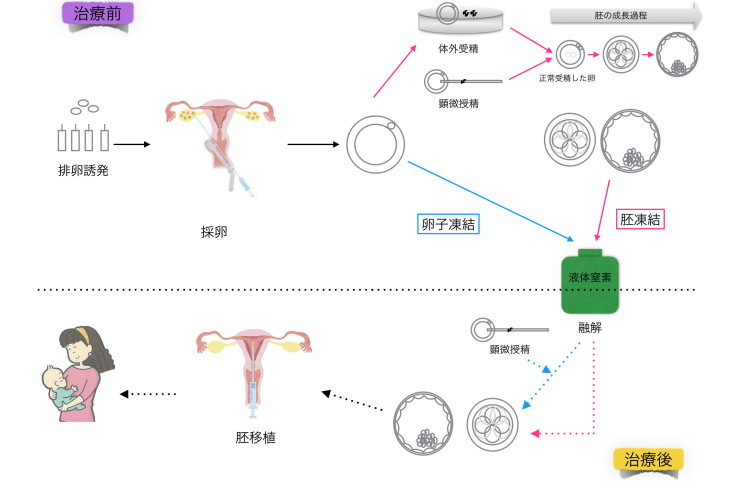
がん等の疾患に対する抗がん剤等の治療、もしくは疾患自体の特性によって、卵巣機能が本来よりも著しく早く低下・喪失し、一般的には生殖年齢であるにもかかわらず妊娠することが難しくなってしまう場合があります。このような医学的な理由によって、妊娠する可能性(妊孕性)が低下・喪失してしまうことが予測される場合には妊孕性温存治療(胚凍結、卵子凍結、卵巣組織凍結)を行っております。妊孕性温存外来では、妊孕性温存についての治療法の相談から始まり、患者さんの意思決定がスムーズになるようサポートをしながら、実際の温存治療まで行っています。お話を聞いていただいた上で、温存治療を受けないという選択をされても全く問題ありません。
この技術は患者さんから採取した卵子とパートナーの精子を受精させ、数日間培養して細胞分裂が進んだ胚という状態にした後に凍結する方法です。本方法は不妊治療として行われる体外受精の手法で広く実施されており、有効性・安全性がほぼ確立した技術であるため、パートナーがいらっしゃる方には第一選択となる方法です。(当院ではパートナーは婚姻関係のある方に限ります。)原疾患治療終了後、主治医より妊娠の許可がある場合、胚移植を行います。凍結胚1個あたりの妊娠率は患者さんの年齢により大きく異なりますが、約2-3割と言われています。
患者さんから採取した卵子を凍結する方法です。この方法によって卵子を凍結した場合、卵子1個あたりの妊娠率は4.5-12%程度とされています。また、凍結しておいた卵子を融解して顕微授精を行った後に、状態の良い受精卵を胚移植します。生まれた児に染色体異常や先天異常・発育障害が増大することはないという報告もあり、現在は有効かつ安全な臨床技術であるとされています。
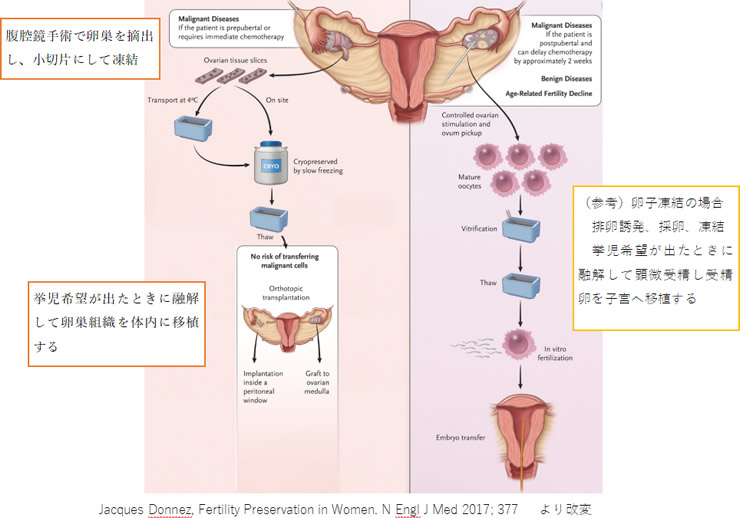
腹腔鏡手術によって片方の卵巣を摘出し、その組織を凍結、妊娠希望となった時に融解して体内へ戻す(移植する)技術です。1997年に海外で初めて卵巣組織凍結が行われ2004年に最初の出産例が報告されており、その有効性に注目が集まっていますが、移植した症例数は多くありません。生まれた児の染色体異常や先天異常は増えないようですが、長期の成長報告はまだありません。一度にたくさんの卵子を保存できる、治療期間が短くて済む、思春期前の女児においても施行できる等メリットがありますが、手術によるトラブルの可能性があります。また悪性腫瘍の治療のために本治療を受けられた場合、卵巣組織を体内に移植する時に卵巣内のがん細胞が再移植されてしまう可能性、さらには移植卵巣が生着する保障がない等のデメリットもあります。
*妊娠率:移植した人の30%
*必ずがん等原疾患の主治医からの紹介が必要です。
| 胚凍結 | 未受精卵子凍結 | 卵巣凍結 | |
|---|---|---|---|
| 対象年齢 | 思春期~45歳 | 思春期~45歳 | 7~41歳 |
| 婚姻 | 必要 | 不要 | 不要 |
| 治療期間 | 2~8週間 | 2~8週間 | 1~2週間 |
| 出産例 | 多数 | 6000例以上 | 130例以上 |
| 出産率 | 1回の移植あたり25-35% (患者あたり50%との報告もあり) |
卵子1個あたり4.5-12% (患者当たり50%との報告もあり) |
1回の移植あたり20-25% (患者あたり36%との報告もあり) |
| 長所 | ・妊娠率が比較的高い ・最も実績のある確立された治療 |
未婚者でも可能 | ・治療の遅れが最小限 ・小児でも可能 ・多量の卵子を凍結できる ・エストロゲンの上昇がない ・自然妊娠目指せる |
| 短所 | ・パートナーが変わると利用できない ・採卵のための排卵誘発が必要(エストロゲンの一時的な上昇の可能性あり) |
・妊娠率が低い ・採卵のための排卵誘発が必要(エストロゲンの一時的な上昇の可能性あり) |
・全身麻酔、手術トラブルの可能性 ・卵巣内のがんが再移植されてしまう可能性 ・移植した卵巣が生着する保障がない ・移植後卵巣が機能する時間に限りがある(平均2-5年) |
| 費用 (当院) |
採卵時 35-50万 移植時 15-20万/回 |
採卵時 35-50万 移植時 25-30万 (顕微授精が必要) |
組織凍結時 75万~ 融解移植時 55万~ |
着床前診断とは、妊娠の成否に寄与するとされる染色体異常や、ご両親いずれかが保有している重篤な遺伝性疾患の遺伝子を、生殖補助医療によって得られた受精卵が有しているかについて移植前に胚の一部を生検して調べる検査です。当センターは日本産科婦人科学会から着床前診断を行うことが認可されております。
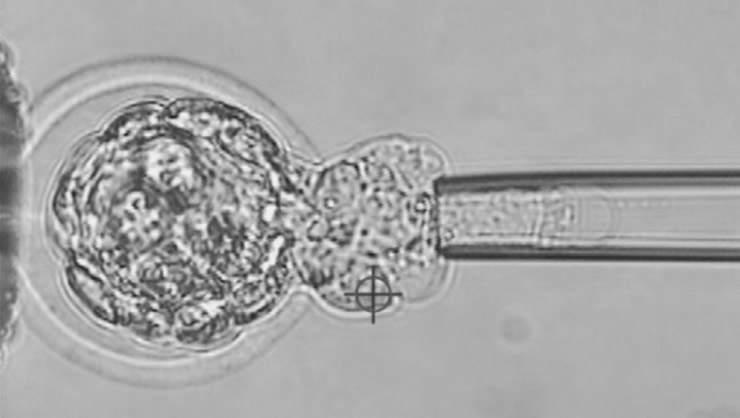
胚盤胞(5日目の胚)から実際に生検を行っている様子
染色体異常に関する着床前診断(PGT-A・PGT−SR)は現在日本産科婦人科学会主導のもと日本全国で行っている多施設共同研究の一環として、条件(反復ART不成功、反復流産、ご夫婦の染色体構造異常)を満たした患者さんに行っています。染色体異常のない受精卵から優先的に移植することで、妊娠に至るまでの移植回数が減ることが示唆されております。
遺伝性疾患に対する着床前診断(PGT-M)は患者さんごとに日本産科婦人科学会の審査を受け承認されたのちに行うことが可能となります。審査結果を得るまでに約6ヶ月〜1年は必要とされ、疾患によっては承認されない場合もあり得ます。
生殖医療センターにおかかりの方とその御家族を対象に不妊症看護認定看護師がお話を伺います。女性、男性、カップルでの面談も可能です。治療について相談する相手がいない、今の治療は自分たちに合っているのか、いつまで治療したらいいのかなど、どのような内容でも構いません。不妊治療を進めていく上での悩みや不安など何でもお気軽にご相談下さい。要予約制、有料となります。
不妊に関連する遺伝カウンセリングを受けることも可能です。遺伝子診療科と連携し、臨床遺伝専門医が行っております。
大学病院である当センターでは将来の不妊治療の進歩のために、以下の症例登録事業・学術研究を行っております。患者さんにおきましては、ご理解いただき、可能な範囲でご協力のほどをお願いいたします。なお当センターでの研究計画の詳細は大学のホームページ上で一般公開しております(https://www.yokohama-cu.ac.jp/amedrc/ethics/ethical/center_optout.html)ので、今まで治療をされた方、現在治療を受けている方はご参照ください。